Expert consensus on emergency management of non-traumatic soft tissue pain
-
-
Key words:
- non-traumatic soft tissue pain /
- acute pain /
- emergency /
- expert consensus
-
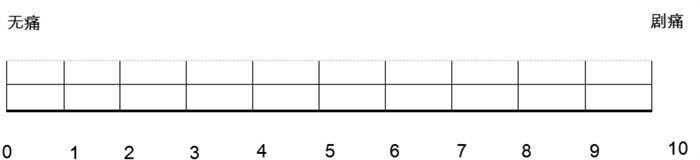
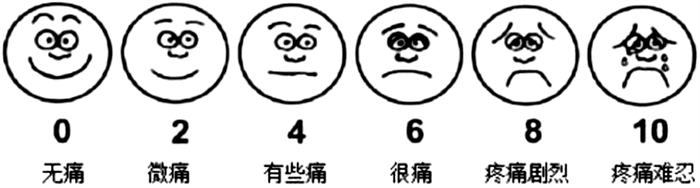
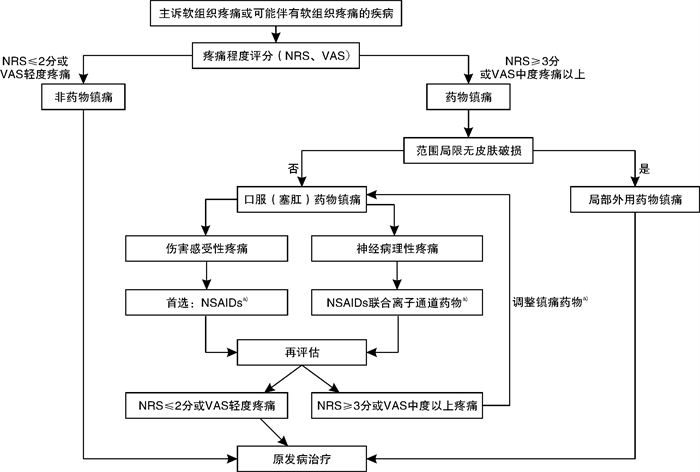
-
表 1 急性非创伤性软组织疼痛常见疾病
疾病性质 常见疾病 急性感染 蜂窝组织炎、丹毒、带状疱疹、糖尿病肢体坏疽等 非感染性炎症 腱鞘炎、痛风、肋软骨炎、风湿免疫性疾病、骨关节炎 骨代谢性疾病 骨质疏松症 神经病变 糖尿病性周围神经病变、三叉神经痛、带状疱疹后神经痛 表 2 NRS评分标准
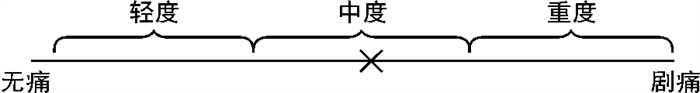
疼痛程度 分值/分 轻度 1~3 中度 4~7 重度 >7 表 3 RICE原则及POLICE原则
RICE原则 POLICE原则 休息(Rest) 保护(Protection) 冰敷(Ice) 适当负重(Optimal loading) 加压(Compression)a) 冰敷(Ice) 抬高患肢(Elevation) 加压Compression)a) 抬高患肢(Elevation) 注:a)RICE和POLICE原则也用于创伤性软组织疼痛,因其可能有出血的因素,因此常常需要加压,但对于非创伤性疼痛,多无需进行加压处理。 表 4 常用镇痛药物的类别及作用
药物类别(名称) 作用特点与注意事项 常用镇痛剂量 每日最大剂量 NSAIDs 氟比洛芬凝胶贴膏 ①对于疼痛、急性炎症及慢性炎症有优良的镇痛抗炎作用; ②适用于各种急慢性软组织疼痛的治疗 每贴含氟比洛芬40 mg; 2次/d,贴于无损患处; 急性症状,建议连续使用1周; 慢性症状,建议连续使用2~4周 目前尚未明确 对乙酰氨基酚 ①剂量 < 2000 mg/d不会增加严重胃肠道并发症的风险; ②对血小板功能没有影响; ③慢性或急性过量可引起肝毒性; ④在老年人、有肝毒性风险(例如经常饮酒、营养不良)的患者中,避免使用或使用较低的每日总剂量(最多2000 mg/d); ⑤应警告患者同时服用的其他药物和OTC制剂中对乙酰氨基酚的含量 每4~6 h 325~650 mg或每6 h 1000 mg,最多3次/d 3000 mg 阿司匹林 ①较少用于治疗慢性疼痛; ②在血小板生命周期(7~10 d)内不可逆地抑制血小板功能 每4~6 h 325~650 mg 4000 mg 萘普生 ①适用于大多数患者的急性或者慢性疼痛治疗; ②与同等剂量的其他NSAIDs相比,高剂量(例如:500 mg,2次/d)可能具有较少的心血管毒性; ③对于风湿性疾病的治疗,当需要时,每日总剂量可增加到最大1500 mg萘普生碱(1650 mg萘普生钠); ④萘普生钠可比萘普生碱更快吸收和起效 每12 h 250~500 mg(萘普生碱); 每12 h 275~550 mg(萘普生钠) 萘普生碱:1250 mg(急性),1000 mg(慢性); 萘普生钠:1375 mg(急性),1100 mg(慢性) 布洛芬 ①200~400 mg剂量的镇痛效果与650 mg对乙酰氨基酚或阿司匹林相当; ②效果持续时间短 每4~6 h 200~400 mg 3200 mg(急性); 2400 mg(慢性) 双氯芬酸(钠或钾) 双氯芬酸可用作局部贴剂、溶液和凝胶外用,也可用作全身性NSAIDs的替代品 每8 h 25~50 mg 150 mg(对于类风湿性关节炎,如果需要,美国的说明书允许最多200 mg/d; 加拿大批准的最大剂量为100 mg/d) 吡罗昔康 ①一种治疗慢性疼痛和炎症的长效制剂; ②剂量≥20 mg/d会增加严重胃肠道并发症的风险。建议同时服用胃保护药物; ③很少与严重的皮肤过敏反应相关,包括Stevens-Johnson综合征 1次/d,10~20 mg/次 20 mg 萘丁美酮 ①效果持续时间适中,起效缓慢; ②每日总剂量在1000 mg或更少时,对COX-2具有相对选择性; ③每日总剂量为1000 mg或更少时,对血小板功能的影响最小 每8~12 h 500~750 mg或1次/d,1000~1500 mg/次 2000 mg 塞来昔布 ①与非选择性NSAIDs相比,胃肠道毒性相对降低; ②对血小板功能无影响; ③心血管和肾脏风险与剂量相关,并且与非选择性NSAIDs相似 200 mg/d或每12 h 100 mg 400 mg 依托考昔 ①与非选择性和其他COX-2选择性NSAIDs相比,可能与更频繁和更严重的剂量相关心血管效应(例如高血压)有关; ②除上述外,风险和收益与塞来昔布相当 1次/d,30~60 mg/次 60 mg(慢性疼痛); 120 mg(急性疼痛,可持续用长达8 d) 中枢性止痛药 曲马多 ①主要作用于中枢神经系统与疼痛相关的特异性受体; ②无致平滑肌痉挛作用,在推荐剂量下,不会产生呼吸抑制作用,对血流动力学亦无显著影响; ③耐药性和依赖性很低 50~100 mg/次,每次服药间隔不超过8 h 400 mg 阿片类止痛药 吗啡 ①纯粹的阿片受体激动剂,有强大的镇痛作用,同时也有明显的镇静作用,并有镇咳作用(因其可致成瘾而不用于临床); ②对呼吸中枢有抑制作用,使其对二氧化碳张力的反应性降低,过量可致呼吸衰竭而死亡; ③兴奋平滑肌,增加肠道平滑肌张力引起便秘,并使胆道、输尿管、支气管平滑肌张力增加; ④可使外周血管扩张; ⑤镇痛作用随剂量增加而增加,无封顶作用 口服常用量为5~15 mg/次,一日15~60 mg。极量为30 mg/次 100 mg,个体化镇痛剂量滴定至100 mg以上 离子通道药物 普瑞巴林 ①第2代钙离子通道调节剂,与α-2δ亚基亲和力强,通过调节钙离子涌入,减少兴奋性神经递质的过度释放,抑制痛觉过敏和中枢敏化而达到镇痛效果; 起效快,呈线性药代动力学特征,疗效无封顶作用; ②肾功能减退的患者应调整剂量 起始剂量150 mg/d,可在1周内增加至300 mg/d 600 mg 加巴喷丁 第1代钙离子通道调节剂,呈非线性药代动力学特征,疗效存在封顶作用 起始剂量为300 mg/d。逐渐增加至最适合剂量。常用有效剂量为300~1800 mg/d 2400 mg 利多卡因 ①阻断电压门控钠离子通道,减少损伤后初级传入神经的异位冲动,从而减少痛觉; ②可制成外用制剂 5%贴剂,每12 h 1~3贴 6贴 卡马西平 ①主要作用于钠离子通道,降低神经元兴奋性,增加膜稳定性进而调节神经元的过度放电,从而减少痛觉; ②治疗三叉神经痛和舌咽神经痛发作,亦用作三叉神经痛缓解后的长期预防性用药 开始一次0.1 g,2次/d; 第2日后每隔一日增加0.1~0.2 g,直到疼痛缓解,维持量为0.4~0.8 g/d,分次服用 不超过1.2 g 复方制剂 氨酚羟考酮 每片含盐酸羟考酮5 mg(相当于羟考酮4.481 5 mg),对乙酰氨基酚325 mg 成人常规剂量为每6 h服用1片,可根据疼痛程度和给药后反应来调整剂量 对于重度疼痛的患者或对阿片类镇痛药产生耐受性的患者,必要时可超过推荐剂量给药 表 5 不同疾病、不同疼痛程度的镇痛药物选择
疾病类型 轻度疼痛 中度疼痛 重度疼痛 蜂窝组织炎及丹毒 NSAIDs NSAIDs+曲马多(小量) ①NSAIDs+曲马多; ②氨酚羟考酮 带状疱疹 NSAIDs ①NSAIDs外用贴剂/口服/塞肛+曲马多; ②利多卡因贴膏外用(无皮疹区域); ③普瑞巴林或者加巴喷丁口服; ④氨酚羟考酮 氨酚羟考酮/曲马多口服+神阻阻滞+普瑞巴林或加巴喷丁(加量)+利多卡因贴膏外用 带状疱疹后神经痛 ①利多卡因贴膏; ②普瑞巴林/加巴喷丁 ①普瑞巴林/加巴喷丁+曲马多; ②普瑞巴林/加巴喷丁+神经阻滞 ①普瑞巴林/加巴喷丁+曲马多+神经阻滞; ②神经阻滞/神经射频/脊髓电刺激+利多卡因贴膏+卡马西平+阿米替林+普瑞巴林/加巴喷丁 痛风 ①NSAIDs:外用贴剂/口服; ②秋水仙碱(小剂量) ①糖皮质激素; ②秋水仙碱(小剂量)+糖皮质激素; ③NSAIDs+口服糖皮质激素 加用曲马多(必要时) 三叉神经痛 卡马西平/奥卡西平 ①卡马西平/奥卡西平+氨酚羟考酮; ②普瑞巴林+氨酚羟考酮(卡马西平无效或禁忌) ①三叉神经阻滞+卡马西平/奥卡西平/普瑞巴林; ②氨酚羟考酮口服/曲马多口服/吗啡注射 骨关节炎 NSAIDs(外用贴剂/口服) NSAIDs+曲马多; 局部糖皮质激素 ①局部注射糖皮质激素+NSAIDs(静脉输注); ②七叶皂苷钠(静脉输注); ③必要时加用曲马多口服 风湿免疫性疾病 NSAIDs(外用贴剂/口服/塞肛) 糖皮质激素肌内注射 糖皮质激素肌内注射+曲马多口服 骨质疏松性疼痛 降钙素鼻喷剂(短期使用)、注射剂 降钙素+曲马多 降钙素+曲马多 原因不清肩背部肌肉痛 NSAIDs(外用贴剂/口服) 查因后依据诊断采取措施 查因后依据诊断采取措施 -
[1] Raja SN, Carr DB, Cohen M, et al. 国际疼痛研究协会疼痛定义修订版: 概念、挑战和折中[J]. 中华疼痛学杂志, 2020, 16(5): 341-348.
[2] 颜璐璐, 郭曲练. 急性疼痛处理的现状及进展[J]. 实用疼痛学杂志, 2007, 3(1): 54-58. https://www.cnki.com.cn/Article/CJFDTOTAL-TTXZ200701016.htm
[3] Radnovich R, Chapman CR, Gudin JA, et al. Acute pain: effective management requires comprehensive assessment[J]. Postgrad Med, 2014, 126(4): 59-72. doi: 10.3810/pgm.2014.07.2784
[4] Motov S, Strayer R, Hayes BD, et al. The Treatment of Acute Pain in the Emergency Department: A White Paper Position Statement Prepared for the American Academy of Emergency Medicine[J]. J Emerg Med, 2018, 54(5): 731-736. doi: 10.1016/j.jemermed.2018.01.020
[5] Cordell WH, Keene KK, Giles BK, et al. The high prevalence of pain in emergency medical care[J]. Am J Emerg Med, 2002, 20(3): 165-169. doi: 10.1053/ajem.2002.32643
[6] 中华医学会骨科学分会. 骨科常见疼痛的处理专家建议[J]. 中华骨科杂志, 2008, 28(1): 78-81. doi: 10.3321/j.issn:0253-2352.2008.01.018
[7] Mahar PD, Wasiak J, O'Loughlin CJ, et al. Frequency and use of pain assessment tools implemented in randomized controlled trials in the adult burns population: a systematic review[J]. Burns, 2012, 38(2): 147-154. doi: 10.1016/j.burns.2011.09.015
[8] Wikstrm L, Eriksson K, Arestedt K, et al. Healthcare professionals' perceptions of the use of pain scales in postoperative pain assessments[J]. Appl Nurs Res, 2014, 27(1): 53-58. doi: 10.1016/j.apnr.2013.11.001
[9] Eriksson K, Wikstrom L, Arestedt K, et al. Numeric rating scale: patients' perceptions of its use in postoperative pain assessments[J]. Appl Nurs Res, 2014, 27(1): 41-46. doi: 10.1016/j.apnr.2013.10.006
[10] Mackintosh-Franklin C. Recognising and assessing acute pain[J]. Nurs Stand, 2021, 36(4): 61-66. doi: 10.7748/ns.2020.e11501
[11] Abdalrahim MS, Majali SA, Stomberg MW, et al. The effect of postoperative pain management program on improving nurses' knowledge and attitudes toward pain[J]. Nurse Educ Pract, 2011, 11(4): 250-255. doi: 10.1016/j.nepr.2010.11.016
[12] Chow KM, Chan JC. Pain knowledge and attitudes of nursing students: a literature review[J]. Nurse Educ Today, 2015, 35(2): 366-372. doi: 10.1016/j.nedt.2014.10.019
[13] Soan K, Soan M. Trends in the epidemiology of erysipelas in Slovenia[J]. Acta Dermatovenerol Alp Pannonica Adriat, 2018, 27(1): 1-4.
[14] Phoenix G, Das S, Joshi M. Diagnosis and management of cellulitis[J]. BMJ, 2012, 345: e4955. doi: 10.1136/bmj.e4955
[15] 中国老年保健协会. 肌肉骨骼慢性疼痛诊治专家共识[J]. 骨科, 2021, 12(5): 389-395. https://www.cnki.com.cn/Article/CJFDTOTAL-HYXZ202105001.htm
[16] Hicks CL, von Baeyer CL, Spafford PA, et al. The Faces Pain Scale-Revised: toward a common metric in pediatric pain measurement[J]. Pain, 2001, 93(2): 173-183. doi: 10.1016/S0304-3959(01)00314-1
[17] Ferreira-Valente MA, Pais-Ribeiro JL, Jensen MP. Validity of four pain intensity rating scales[J]. Pain, 2011, 152(10): 2399-2404. doi: 10.1016/j.pain.2011.07.005
[18] Breivik H, Borchgrevink PC, Allen SM, et al. Assessment of pain[J]. Br J Anaesth, 2008, 101(1): 17-24. doi: 10.1093/bja/aen103
[19] Hjermstad MJ, Fayers PM, Haugen DF, et al. Studies comparing Numerical Rating Scales, Verbal Rating Scales, and Visual Analogue Scales for assessment of pain intensity in adults: a systematic literature review[J]. J Pain Symptom Manage, 2011, 41(6): 1073-1093. doi: 10.1016/j.jpainsymman.2010.08.016
[20] Gordon DB. Acute pain assessment tools: let us move beyond simple pain ratings[J]. Curr Opin Anaesthesiol, 2015, 28(5): 565-569. doi: 10.1097/ACO.0000000000000225
[21] Hawker GA, Mian S, Kendzerska T, et al. Measures of adult pain: Visual Analog Scale for Pain (VAS Pain), Numeric Rating Scale for Pain (NRS Pain), McGill Pain Questionnaire (MPQ), Short-Form McGill Pain Questionnaire (SF-MPQ), Chronic Pain Grade Scale (CPGS), Short Form-36 Bodily Pain Scale (SF-36 BPS), and Measure of Intermittent and Constant Osteoarthritis Pain (ICOAP)[J]. Arthritis Care Res (Hoboken), 2011, 63 Suppl 11: S240-S252.
[22] Wong-Baker FACES Foundation. Wong-Baker FACES® pain rating scale. http://wongbakerfaces.org.AccessedFeb2020.
[23] Hachimi-Idrissi S, Coffey F, Hautz WE, et al. Approaching acute pain in emergency settings: European Society for Emergency Medicine (EUSEM) guidelines-part 1: assessment[J]. Intern Emerg Med, 2020, 15(7): 1125-1139. doi: 10.1007/s11739-020-02477-y
[24] Baoge L, Van Den Steen E, Rimbaut S, et al. Treatment of skeletal muscle injury: a review[J]. ISRN Orthop, 2012, 2012: 689012.
[25] 夏珺, 熊源长. 老年患者术后急性疼痛管理的研究进展[J]. 国际麻醉学与复苏杂志, 2021, 42(7): 775-779. doi: 10.3760/cma.j.cn321761-20200422-00338
[26] Hachimi-Idrissi S, Dobias V, Hautz WE, et al. Approaching acute pain in emergency settings; European Society for Emergency Medicine (EUSEM) guidelines-part 2: management and recommendations[J]. Intern Emerg Med, 2020, 15(7): 1141-1155. doi: 10.1007/s11739-020-02411-2
[27] World Health Organisation (WHO) Cancer pain ladder. http://www.who.int/cancer/palliative/painladder/en/.AccessedFeb2020.
-



 下载:
下载: